che lo caratterizzano spesso è rilevabile ed identificabile clinicamente già in ambito preospedaliero o nelle prime fasi del ricovero in Dipartimento d’emergenza-urgenza.
Esso rappresenta la “via finale comune” che molte patologie possono seguire per
determinare un’insufficienza cardiovascolare severa e, talora, anche fatale.
È noto peraltro che lo shock ipovolemico (emorragico in particolare) e quello cardiogeno
rappresentano le forme più frequenti e severe. Sappiamo che il 10-15% degli infarti acuti
del miocardio va incontro ad un shock cardiogeno e che circa il 30% degli eventi fatali che
avvengono precocemente dopo un politrauma è riconducibile ad una condizione di shock.
Lo shock settico rappresenta la maggiore causa di morte nei Reparti di Rianimazione.
L’anafilassi si verifica con una frequenza pari a 1:3.000 ricoveri in ospedale
Definizione e fisiopatologia dello Shock
Si definisce lo stato di shock come “incapacità del sistema circolatorio di mantenere un’adeguata perfusione efficace agli organi, ai tessuti ed alle cellule dell’organismo”. Ovvero “una sindrome clinica a patogenesi multifattoriale, ad evoluzione progressiva solo parzialmente reversibile, caratterizzata da una grave disfunzione della bio- energetica cellulare sistemica conseguente ad uno stato di insufficienza macro e micro- circolatoria” (BALZANELLI M.G., CORAGGIO F., 1998).
I meccanismi fisiopatologici che possono condurre ad una ridotta perfusione tissutale
sono:
1. riduzione del volume ematico circolante;
2. incapacità del cuore a garantire una portata sufficiente (per ridotto inotropismo,
alterazioni del pre-carico e del post-carico);
3. ostacolato riempimento cardiaco;
4. vasodilatazione generalizzata con conseguente squilibrio fra il volume ematico normale e l’aumentata capacità del letto vascolare;
5. alterata cessione di ossigeno ai tessuti;
6. severa ipossiemia centrale.
Tali meccanismi possono agire separatamente o essere variamente associati a seconda della tipologia della manifestazione clinica che ne determina l’avvio. In effetti la
maggioranza degli eventi clinici tende ad aggregare più componenti patogenetiche. È
accertato il susseguirsi di complesse reazioni emodinamiche e bio-umorali tendenti, almeno inizialmente, a mantenere una sufficiente perfusione tessutale.
La costrizione arteriolare nei territori splancnico, renale e cutaneo, la tachicardia, l’aumento della contrattilità cardiaca sono le prime manifestazioni della cosiddetta reazione da stress
che, preservando il circolo cerebrale e cardiaco, rappresentano un positivo contenimento
della patologia.
In caso avverso gli stessi meccanismi di difesa contribuiscono ad attivare fattori umorali e ad avviare severe alterazioni del microcircolo che comportano il deterioramento della perfusione tissutale e successivi danni della struttura biochimica cellulare. In particolare la compromissione della funzione mitocondriale comporta come fattore di cruciale importanza una riduzione della produzione di substrati energetici.
La successiva alterazione delle membrane cellulari e degli endoteli, il viraggio all’anaerobiosi e la conseguente produzione di lattato sostengono il determinarsi di
un’acidosi metabolica. In questo contesto vengono travolti i complessi meccanismi
di regolazione vascolare ed umorale e si avvia una spirale avversa tendente alla non
reversibilità nella quale si configurano un ulteriore rallentamento del circolo e la formazione di microaggregati cellulari e di trombosi capillari.
Il viraggio dello shock verso la fase di irreversibilità sembra in gran parte correlato ad una disfunzione dell’emodinamica splancnica che comporta ischemia della mucosa intestinale con successiva alterata permeabilità ed avvio della disseminazione di endotossine.
Guida al monitoraggio in Area Critica
Il monitoraggio è probabilmente l’attività che impegna maggiormente l’infermiere qualunque sia l’area intensiva in cui opera.Non può esistere area critica senza monitoraggio intensivo, che non serve tanto per curare quanto per fornire indicazioni necessarie ad agevolare la decisione assistenziale, clinica e diagnostico-terapeutica, perché rilevando continuamente i dati si possono ridurre rischi o complicanze cliniche.Il monitoraggio intensivo, spesso condotto con strumenti sofisticati, è una guida formidabile per infermieri e medici nella cura dei loro malati. La letteratura conferma infatti che gli eventi avversi, persino il peggiore e infausto, l’arresto cardiocircolatorio, non sono improvvisi ma solitamente vengono preannunciati dal peggioramento dei parametri vitali fin dalle 6-8 ore precedenti.Il monitoraggio è quindi l’attività “salvavita” che permette di fare la differenza nel riconoscere precocemente l’evento avverso e migliorare i risultati finali in termini di morbilità e mortalità.Riconosciuto come fondamentale, in questo contesto, il ruolo dell’infermiere, per precisione, accuratezza, abilità nell’uso della strumentazione, conoscenza e interpretazione dei parametri rilevati, questo volume è rivolto al professionista esperto, che mette alla prova nelle sue conoscenze e aggiorna nel suo lavoro quotidiano, fornendo interessanti spunti di riflessione, ma anche al “novizio”, a cui permette di comprendere e di utilizzare al meglio le modalità di monitoraggio. A cura di:Gian Domenico Giusti, Infermiere presso Azienda Ospedaliero Universitaria di Perugia in UTI (Unità di Terapia Intensiva). Dottore Magistrale in Scienze Infermieristiche ed Ostetriche. Master I livello in Infermieristica in anestesia e terapia intensiva. Professore a contratto Università degli Studi di Perugia. Autore di numerose pubblicazioni su riviste italiane ed internazionali. Membro del Comitato Direttivo Aniarti.Maria Benetton, Infermiera presso Azienda ULSS 9 di Treviso. Tutor Corso di laurea in Infermieristica e Professore a contratto Università degli Studi di Padova. Direttore della rivista “SCENARIO. Il nursing nella sopravvivenza”. Autore di numerose pubblicazioni su riviste italiane. Membro del Comitato Direttivo Aniarti.
a cura di Gian Domenico Giusti e Maria Benetton | 2015 Maggioli Editore
15.00 € 12.00 €
Classificazione
Tab. 1 – Classificazione dello shock in base alle cause determinanti
| Tipo di shock | Causa |
|---|---|
| IPOVOLEMICO | Emorragie interne ed esterne Ustioni estese Disidratazione per mancato apporto o perdite renali o gastro-enteriche |
| CARDIOGENICO | Infarto miocardico acuto Cardiomiopatia di qualsiasi origine compreso il danno miocardico post-traumatico Aritmie maligne Shunts maggiori Rotture di cuore (setto, parete ventricolare) Rotture corde tendinee e muscoli papillari Distacco di protesi |
| DISTRIBUTIVO | Sepsi Neurogeno Anafilattico Insufficienza cortico-surrenalica Pancreatite acuta Reazione avversa da farmaci Tossico (overdose) |
| OSTRUTTIVO | Tamponamento cardiaco Embolia polmonare acuta massiva Mixoma atriale Trombosi di protesi valvolare Dissecazione aortica Pneumotorace iperteso Ventilazione meccanica inadeguata |
| DISSOCIATIVO | Intossicazione da CO, metemoglobinemia |
| IPOSSIEMICO | Patologia polmonare primitiva severa |
Segni di Shock
La presenza dei segni clinici dipende dall’entità dell’insulto e dalla sua tipologia, dalla
durata del fenomeno, dal grado e dalla fase dei meccanismi di compenso.
Tab. 2 – Segni clinici rilevabili nello shock
| Segni | Carattere | Note |
|---|---|---|
| Frequenza cardiaca | Tachicardia (in genere presente) | Tachicardia elevata (ad es. per perdite di volume > 30 %). Nell’IMA inferiore è possibile bradicardia riflessa |
| Cute | Pallore, sudorazione, cianosi, marezzature Reazioni orticariodi (anafilassi) Ustion |
|
| Pressione arteriosa | P.A. sistolica (< 80-90) P.A. differenziale ridotta, ipotensione ortostatica, rallentato riempimento del circolo capillare | Pressione > di 100 non esclude uno shock |
| Frequenza respiratoria | Segnale di allarme il superamento dei 29 atti/m’ | Notare se si associano dissociazione toraco-addominale ed uso dei muscoli accessori respiratori |
| Sistema nervoso centrale | Ansietà e irrequietezza, sete, sopore (fase di aggravamento) |
|
| Diuresi | Ridotto flusso urinario (< 20-30 ml/h) ovvero 0.5 ml/kg/h |
|
| Turgore giugulari | Valore2 | Shock cardiogeno |
| Ortopnea | Valore2 | Shock cardiogeno |
| Febbre | Valore2 | Sepsi |
Accertamenti di laboratorio
Tab. 3 – Accertamenti laboratoristici utili in fase acuta nello shock
| Accertamento | Razionale |
|---|---|
| Razionale | Ipovolemia da emorragia |
| Sodiemia | L’aumento è segno di iperosmolarità |
| Potassiemia | Aumento per shock traumatico o emolisi |
| Calcemia | Ridotta per pancreatite e trasfusioni massive |
| Cloremia | Aumento in acidosi metaboliche e diarree profuse |
| Acido lattico | Segnale di ipo-perfusione (> 3-4 mEq/l) |
| Enzimi sierici | Aumento in caso di sofferenza metabolica |
| Troponina I e T | Segnala danno miocardico |
| Assetto coagulativo | Da valutare sempre nel sospetto di CID |
| Tipizzazione gruppo sanguigno | In previsione di eventuale emotrasfusione |
Esami strumentali per la diagnosi di shock
Tab. 4 – Accertamenti strumentali utili in fase acuta a scopo diagnostico
| Accertamento | Razionale |
|---|---|
| ECG | Diagnostico per IMA acuto ed aritmie maligne; utile nelle disionie; segni indiretti nell’embolia polmonare |
| Saturazione O2 | Raccomandato il monitoraggio; la bassa perfusione periferica può falsarne l’interpretazione |
| EGA | Necessaria per valutare ossigenazione (Pa O2), ventilazione (Pa CO2), equilibrio acido-base |
| RX torace | Diagnostico per versamenti pleurici e pericardici, PNX, aneurismi aortici, edema polmonare, fratture |
| Ecografia addome | Di ruotine dopo un politrauma |
| Ecocardiografia | Distingue nello shock cardiogeno tamponamenti e quadri di ridotta frazione di eiezione. Può dare indicazioni in caso di embolia polmonare massiva e talora far sospettare una dissecazione aortica |
| Pressione venosa centrale e polmonare | Distingue shock ipovolemico da quello da deficit di pompa; controlla l’efficacia del trattamento |
Terapia nel paziente in shock
L’apporto supplementare di ossigeno (vedi Parte III, cap. 1) è utile per tutte le forme di
shock. L’ossigeno deve essere somministrato precocemente ed in modo adeguato a
mantenere la saturazione > di 90 mmHg. Vanno controllate le secrezioni, mantenuta la
pervietà delle vie aeree, trattate le flogosi – quando necessario – e limitato l’edema
polmonare. L’ossigeno va somministrato con maschera o canula nasale. Può essere
necessario considerare l’uso della maschera di Venturi.
Un ulteriore supporto respiratorio va preso in considerazione alla constatazione di
un’insufficienza delle prime misure adottate. La scelta della CPAP può riguardare soggetti con respiro spontaneo e sufficientemente collaboranti; in caso contrario si deve
optare per la IPPV (intermittent positive-pressure ventilation) che richiede l’intubazione
e l’anestesia.
Tab. 5 – Indicazioni alla ventilazione meccanica previa intubazione
| Indicazione | Commento |
|---|---|
| Insufficienza respiratoria acuta | Esaurimento muscolare, confusione, agitazione, ridotto stato di vigilanza |
| Insufficienza ventilatoria | Miastenia o gravi neuropatie (con drastica riduzione della capacità vitale) |
| Traumi cranici | GCS < 8 |
| Politrauma | Trauma toracico con contusione polmonare estesa |
| Insufficienza ventricolare sinistra severa | Acidosi mista |
| Shock con insufficienza respiratoria o difficoltà alla gestione delle vie aeree | Es. overdose da farmaci |
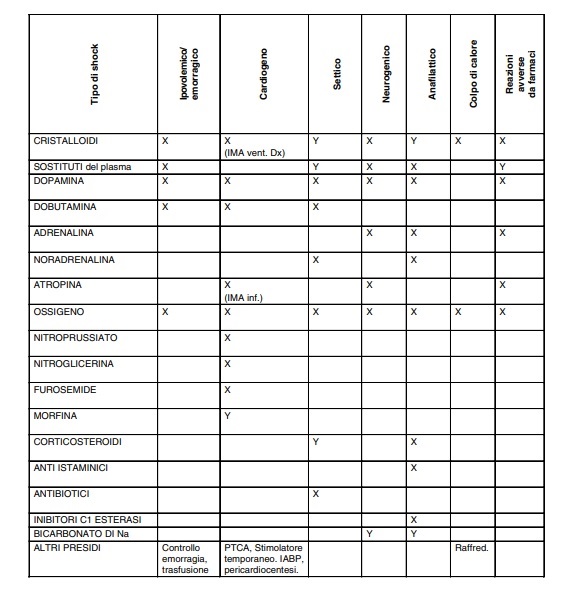
Tab. 6 – Presidi terapeutici delle varie forme di shock (X= generalmente accettato, Y= uso controverso)
Il trattamento farmacologico delle fasi iniziali di uno shock deve procedere di pari passo all’identificazione delle cause che lo sostengono valutando se si tratta di problemi
correlati ad alterazioni di:
- frequenza
- pompa
- volume
- resistenze vascolari
Purtroppo, fatta eccezione per le alterazioni della frequenza cardiaca facilmente
oggettivabili, per i restanti fattori citati (pompa, volume, resistenze vascolari), spesso ci
si deve accontentare di una valutazione di probabilità.
In linea di massima l’alterazione della frequenza, quando rilevata, va trattata per prima. Nel dubbio di una carenza di liquidi è bene somministrarne un carico (cosidetto fluid challenge test) costituito da 750-1.000 ml di cristalloidi in 10 m’ e valutare con attenzione la risposta emodinamica. Il rimpiazzo dei liquidi può essere ottenuto a seconda delle etiologie con sangue, emoderivati o soluzioni bilanciate di cristalloidi.
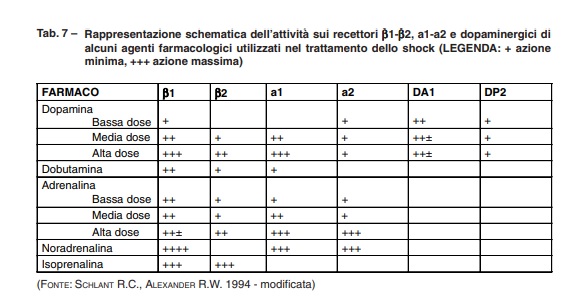
I farmaci vasopressori sono utilizzati appropriatamente solo se un’adeguata terapia con liquidi non ha recuperato una sufficiente pressione arteriosa. Il loro impiego iniziale comporta l’uso di un singolo farmaco e l’associazione in caso di assenza di risposta; alla dopamina, ad esempio, può essere associata noradrenalina dopo il raggiungimento dei 20 microgrammi/Kg/m’ (vedi Tab. 7). L’utilizzo del bicarbonato è considerato solo per le acidosi gravi e persistenti (pH < 7,2, BE > 10), essendo preferibile ottenere la correzione della causa che sostiene lo shock.
Nella Tab. 6 si sono considerati i quadri clinici di maggiore frequenza e gravità ed i relativi presidi terapeutici. Si tratta di una schematizzazione che adotta delle indicazioni di massima; considerazioni specifiche inerenti alle manifestazioni più frequenti sono riportate di seguito. (Le indicazioni della tabella potrebbero non essere aggiornate con le nuove linea guida o nuove evidenze cliniche, utilizzare solo a fini esemplificativi).
Shock Cardiogeno
Se la storia clinica e i segni indirizzano ad una insufficienza cardiaca provvedere alla
somministrazione di O2 ad alto flusso (10-15 l/min), morfina ev., furosemide. La maggioranza dei quadri risente di tale approccio. Altri farmaci utilizzati nello shock cardiogeno (PA sistolica fra 70-100 mm Hg) sono la dopamina e la dobutamina. In alcune situazioni (PA > 100) è utile associare nitroglicerina o nitroprussiato di sodio con attento controllo dei valori pressori.
In ogni caso i Pz. vanno monitorizzati con controllo ECG, PA e Sat O2. In caso di insuccesso (scarsa risposta della dispnea, ipotensione ulteriore, tachicardia, riduzione della saturazione, viraggio verso una acidosi o aggravamento di quella preesistente) si deve valutare rapidamente il ricorso alla ventilazione.
Un gradino iniziale per questa è rappresentato dalla CPAP con pressione inspiratoria (IPAP) di 10-12 cm H2O ed espiratoria (EPAP) di 4-5 cm H2O. In caso di insuccesso è bene
ricorrere all’intubazione ed alla ventilazione in terapia intensiva. Per l’IMA ST sopralivellato è attualmente considerata indicazione di scelta la PTCA primaria.
Nel BAV totale è necessaria l’inserzione di uno stimolatore temporaneo. In assenza di risposta farmacologia, e dovendo ricorrere ad un By-pass aorto-coronarico (BPAC), il contropulsatore aortico (IABP) rappresenta una utile soluzione ponte in attesa dell’intervento.
Shock da politrauma
I meccanismi responsabili dello shock nel politraumatizzato sono:
- IPOVOLEMIA ASSOLUTA – Causata da emorragia con diminuzione del volume
ematico circolante. - IPOVOLEMIA RELATIVA – Lesioni midollari al di sopra di D6 provocano la perdita del
tono simpatico con conseguente vasodilatazione e aumento della capacitanza del letto
vascolare che provoca, anche in presenza di una volemia normale, una diminuzione della
pressione arteriosa (shock neurogeno). Si ricorda che a causa della perdita del tono simpatico all’ipotensione si associa bradicardia o comunque una frequenza cardiaca non proporzionata all’ipotensione; la cute è calda e asciutta soprattutto a valle della lesione. - DEFICIT DI POMPA:
- Pneumotorace e tamponamento cardiaco determinano un ostacolo meccanico al
ritorno venoso al cuore con conseguente riduzione della gittata cardiaca. - Contusione miocardica e ischemia secondaria.
- Pneumotorace e tamponamento cardiaco determinano un ostacolo meccanico al
L’ipovolemia assoluta da perdita ematica rappresenta il 90-95% delle cause di shock
nel paziente politraumatizzato (shock emorragico). L’entità della perdita ematica può
essere sottostimata in assenza di emorragie visibili. È necessario comunque tener
conto che la riduzione dei valori pressori non è immediata e che perdite ematiche
cospicue possono non manifestarsi subito con l’ipotensione, quindi vanno ricercati in
ogni politraumatizzato anche altri segni che caratterizzano lo stato di shock: tachicardia, estremità pallide e fredde, cute sudata, tachipnea, ansia.
La soluzione di scelta è il Ringer lattato perché la sua composizione di elettroliti è
simile a quella del sangue; la soluzione fisiologica è un’alternativa, ma se somministrata in grandi quantità può determinare ipercloremia.
Si somministra 1 lt di cristalloidi riscaldati (possibilmente a 39°) in infusione rapida con
sacche a pressione, poi si rivalutano i parametri. Nel trauma cranico l’ipotensione si associa ad un netto incremento della mortalità e degli esiti invalidanti. Nei pazienti con trauma cranico e ipotensione l’obiettivo è raggiungere pressioni sistoliche > 110-120 mmHg o pressioni medie > 90 mmHg. Nei traumi chiusi dell’addome e del torace che fanno sospettare importanti emorragie interne, se non è presente un concomitante trauma cranico non è opportuno elevare i valori pressori al di sopra dei 90 mmHg.
Nei traumi penetranti del torace e dell’addome l’obiettivo è mantenere una pressione
sistolica pari a 70 mmHg, valore che garantisce una sufficiente perfusione cerebrale.
Bisogna infatti parallelamente tener conto del fatto che il sanguinamento per emorragie non tamponabili aumenta proporzionalmente al valore della pressione del sangue
nei vasi e che, in questi casi, esiste il rischio di sostituire in breve tempo buona parte
del volume ematico circolante con conseguente emodiluizione e riduzione della
coagulabilità del sangue.
Tamponamento Cardiaco
Il versamento pericardico cospicuo riduce il riempimento ventricolare e determina anche condizioni di drastica riduzione della portata cardiaca. La terapia medica è di solito sufficiente a controllarlo; in caso contrario si rende necessario il drenaggio.
Shock anafilattico
La sequenza da adottare per la somministrazione dei farmaci inizia con l’adrenalina
che può essere in casi severi iniettata endovena e successivamente in soluzione fisiologica. Questo farmaco in casi estremi ha come via alternativa il tubo endotracheale e
direttamente la trachea attraverso la membrana cricotiroidea.
Sono altresì previsti antistaminici, colloidi e beta 2 agonisti in aerosol nel caso di
broncospasmo. L’uso di idrocortisone è previsto anche se la sua azione di antagonismo di mediatori vasoattivi è lenta; può prevenire reazioni ritardate.
Shock neurogenico
In questa forma di shock l’atropina è il primo farmaco ev. (0,5-1 mg). Seguono colloidi e vasopressori (nor-adrenalina).
Shock settico
Nelle fasi iniziali sono presenti iperpiressia e vasodilatazione. Successivamente l’aspetto clinico vira verso una forma di tipo ipovolemico. Minore ricchezza di segni si registra
nei soggetti anziani e nella immunodepressione. La terapia antibiotica empirica può
essere iniziata solo dopo la raccolta di sufficienti campioni per emocoltura ed
urinocoltura. Gli steroidi (idrocortisone 200- 300 mg/die) in 3-4 dosi/die o in infusione
sono utilizzati in Pz. che malgrado un’ adeguata sostituzione dei liquidi richiedano terapia vasopressoria per mantenere una sufficiente pressione arteriosa.
Colpo di calore
Una forma potenzialmente molto grave di shock si manifesta in corso di colpo di calore. Si tratta di casi con temperatura superiore a 41°. Lo shock è caratterizzato da cute calda, assenza di sudorazione, oliguria ed alterazioni dello stato di coscienza.
Il trattamento consiste in un raffreddamento controllato ma efficace ed infusione di
cristalloidi. Sono possibili eventi aritmici e convulsioni.
Reazioni avverse da farmaci (ADR)
I quadri sostenuti da ADR si possono presentare con ampia variabilità dal punto di vista clinico. In termini patogenetici il meccanismo varia dall’anafilassi alle condizioni di severissimo sovradosaggio.
Il loro trattamento deve basarsi necessariamente sulla conoscenza dell’attività
farmacologia del prodotto determinante la manifestazione clinica.
Il piano assistenziale del paziente in stato di shock
Il piano assistenziale del Pz. in stato di shock durante le fasi più precoci dell’assistenza deve sostanzialmente svolgersi in modo coordinato, rapido, efficiente avendo a mente
un triplice obiettivo:
- Proteggere il Pz. da critiche ulteriori modificazioni delle funzioni vitali (monitoraggio
di ECG, PA, Sat O2, diuresi oraria, temperatura, frequenza respiratoria) - Pervenire rapidamente ad una diagnosi al fine di correggere, per quanto possibile,
le cause alla base della condizione patologica - Controllare attentamente e ripetutamente:
- Frequenza cardiaca
- Pressione arteriosa
- Frequenza respiratoria
- Saturazione O2
- Diuresi
- Temperatura corporea
- Glasgow coma scale
- Colore della cute
- Identificare i soggetti che necessitano di immediato trattamento intensivo o specialistico (terapia intensiva, trauma center, cardiologia, cardiochirurgia, chirurgia
vascolare ecc.)
| Problema | Obiettivo | Prestazione | Valutazione intermedia |
Variazione al piano iniziale e valutazione |
|---|---|---|---|---|
| Compromissione severa della perfusione tissutale |
Proteggere il Pz. da critiche ulteriori modificazioni delle funzioni vitaliPervenire rapidamente ad una diagnosi |
Somministrare O2 terapiaSistemare il paziente in posizione idonea a favorire il ritorno venoso (salvo EPA)Rilevazione PA, FC, temperatura e saturazione O2 più volte secondo necessitàControllo frequenza respiratoria e tipo di respirazioneEsecuzione ECG standard Esecuzione di EGA Assicurare 2 vie venose di grosso calibro Somministrare terapia infusionale prescritta e/ o concordata Valutare GCS Eseguire prelievi ematici seriati Preparazione all’esecuzione di |
Raccolta risultati accertamenti |
|
| Monitorare Le funzioni: cardiocircolatoria respiratoria cerebrale |
Esecuzione nuovo ECG standard –
Rilevazione continua FC, PA, Controllo diuresi oraria GCS Valutazione pervietà vie aeree Predisporre per PVC |
Confronto con parametri rilevati in precedenza |
Confronto con parametri rilevati in precedenza |
|
| Identificare i soggetti che necessitano di trattamento intensivo o specialistico |
Continuare attività di controllo oppure Predisporre valutazione polispecialistica Provvedere alle pratiche di trasferimento protetto |
|||
| Ansia correlata all’intensità del sintomo ed al timore di morire |
Riduzione dell’ansia | 1) valutare e documentare il grado di ansia 2) permettere al Pz. di esprimere ansie e paure 3) favorire il benessere fisico del Pz. 4) assicurare sonno e riposo 5) insegnare al Pz. a svolgere attività conformi al suo stato patologico |
Controllare costantemente lo stato di ansia e comunicare al medico se il paziente reagisce psicologicamente alla condizione attuale |
|
Questo capitolo è tratto dal volume “Medicina d’urgenza per l’infermiere – Percorsi clinici ed assistenziali” a cura di Mario Marzaloni – ed. Maggioli – Fuori produzione.
Bibliografia
1. BALZANELLI M., CORAGGIO F., Lo shock primo approccio in emergenza – Quaderni dell’emergenza, Essebiemme, Noceto (PR), 1998
2. Manuale ACLS, Centro Scientifico Editore, Torino, 1999
3. ALS Advanced Life Support, Manuale di rianimazione cardiovascolare avanzata, Masson,
Milano, 2001
4. ACC/AHA Guidelines for the Management of Patients With ST-Elevation Myocardial Infarction, A Report of the American College of Cardiology/American Heart Association Task Force on Practice Guidelines (Committee to Revise the 1999 Guidelines for the Management of Patients With Acute Myocardial Infarction), Developed in Collaboration With the Canadian
Cardiovascular Society, ACC AHA Practice Guideliness 2004
5. Surviving Sepsis Campaign guidelines for management of severe sepsis and septic shock, Crit Care Med 2004, Vol. 32, n. 3
6. OPIE L.H., GERSH B.J., Drugs for the heart, Mosby, ed. italiana 2002
Leggi anche:
https://www.dimensioneinfermiere.it/come-gestire-una-sincope/



















Scrivi un commento
Accedi per poter inserire un commento