Il dolore è una sensazione soggettiva e personale, spesso vissuta come un’esperienza spiacevole che, nell’ambito dell’assistenza domiciliare, coinvolge non solo il paziente ma anche i familiari e i caregiver. La gestione del dolore nel paziente terminale rappresenta quindi l’obiettivo primario delle cure palliative a domicilio.
In questo articolo offriamo una panoramica pratica dedicata ai familiari che desiderano affrontare con consapevolezza la gestione di un paziente terminale a casa, garantendo un’assistenza dignitosa e rispettosa della persona.
Indice
Il dolore nel paziente terminale
Lo scopo principale delle cure palliative domiciliari è garantire le cure necessarie al paziente, mantenendolo in un ambiente confortevole come quello della propria casa e migliorandone, per quanto possibile, la qualità della vita.
Al fine di raggiungere questo obiettivo, è fondamentale che il malato, in particolare il paziente oncologico, non soffra. In Italia è la legge 38/2010 a sancire il diritto dei pazienti alle cure palliative e alla terapia del dolore.
Il dolore fisico è spesso un sottofondo costante dell’esperienza del termine vita in questi pazienti, aggravata dalla mancanza di speranza, dalla paura della morte e dall’attesa stessa del dolore. Tale condizione tende a catalizzare l’attenzione del malato e della sua famiglia, generando ansia, paura e immobilità, che possono sfociare in atteggiamenti aggressivi o in una rassegnazione passiva.
Per questo motivo, il trattamento del dolore deve considerare anche gli aspetti psicologici, spirituali, sociali ed economici, coinvolgendo non solo il paziente ma anche la sua famiglia.
Un dolore intenso è spesso accompagnato da sintomi correlati, quali disturbi del sonno, perdita di appetito, difficoltà di concentrazione, problemi relazionali, irritabilità e depressione. Questo genera un circolo vizioso, in cui ogni sintomo aggrava gli altri. Oltre al trattamento del dolore, è dunque necessario intervenire anche su insonnia, depressione, ansia e altri disturbi correlati. Il trattamento farmacologico, infine, resta una competenza specifica del medico.
Cosa possono fare i familiari per alleviare il dolore nel paziente terminale
La presenza dei familiari, e soprattutto del caregiver, ovvero colui che si prende la responsabilità di accentrare la presa in carico del paziente, è essenziale per far si che l’assistenza domiciliare sia possibile. I familiari verranno addestrati, invitati e coinvolti nel:
- supporto psicologico e, nei limiti delle condizioni del paziente, la stimolazione attiva delle abitudini psico-fisiche residue;
- la somministrazione dei farmaci prescritti agli orari prescritti;
- alla valutazione dei sintomi che richiedono la somministrazione al bisogno (es. quando insorge dolore o nausea);
- alla valutazione degli effetti benefici e degli effetti collaterali dei farmaci;
- a comunicare prontamente al medico e all’infermiere ciò che si è riscontrato.
Prendersi cura di un paziente terminale a domicilio e che soffre, può essere un’esperienza estremamente impegnativa e spesso monopolizzante. Questo può portare a un senso di impotenza che genera profonda sofferenza, contribuendo allo sviluppo di ansia e angoscia all’interno del nucleo familiare.
Per il familiare, la conoscenza preventiva delle possibili situazioni e dei problemi che potrebbero presentarsi è un elemento fondamentale per ridurre la gravosità dell’assistere un proprio caro in procinto di morire.
In questo percorso assistenziale, però il supporto dell’équipe di cure palliative è fondamentale. È importante che la famiglia possa esprimere tutti i dubbi, le difficoltà e i limiti che ritiene di avere, ricevendo sia sostegno che le adeguate informazioni.
Per aiutare efficacemente il paziente, gli operatori devono effettuare una valutazione accurata del dolore. Per questo motivo verrà chiesto ai familiari, e al paziente, di monitorare il dolore prima e dopo la somministrazione dei farmaci.
A tal fine, esistono strumenti semplici, come scale o questionari, che permettono di quantificare il dolore, che in definitiva è un sintomo e pertanto difficile da rendere oggettivabile. Ma grazie a questi strumenti, nel tempo si riesce a rendere misurabile la sensazione del dolore e aiutare il medico a prescrivere il farmaco più adatto in base alla situazione.
Le scale di valutazione, in particolare, richiedono al paziente di autovalutare il proprio dolore. Sono facili da usare e di immediata comprensione, ma richiedono una buona capacità cognitiva da parte del paziente per garantire risultati affidabili.
Nella figura qui sotto, tratta da “Assistere a casa – Suggerimenti e indicazioni per prendersi cura di una persona malata” di Casale e Mastroianni, Maggioli (2011), un manuale per familiari che vogliono prendersi cura del proprio caro e vogliono migliorare le proprie conoscenze, disponibile sia su Amazon che nel portale Maggiolieditore.it, vediamo 3 diversi tipi di scale (NRS, VAS, e Wong-Baker) per aiutare il paziente terminale a segnalare il proprio livello di dolore nel momento in cui viene chiesto.
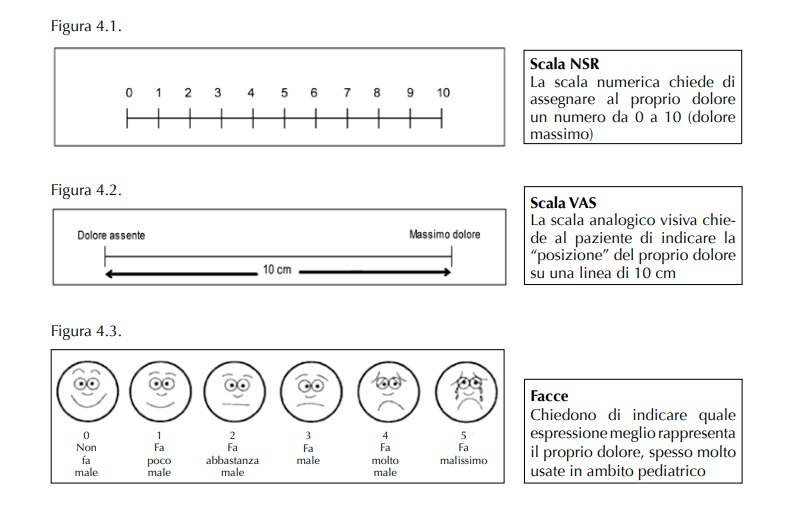
Scala NRS (Numeric Rating Scale o scala numerica)
La scala NRS, prevede che il paziente terminale, inizialmente con il supporto del professionista sanitario e successivamente con l’aiuto del familiare adeguatamente addestrato, attribuisca un punteggio al proprio dolore. Questo punteggio va da 0 (assenza di dolore) a 10 (il peggior dolore mai provato nella propria vita), rispondendo a una domanda standardizzata: “Se con 0 si intende nessun dolore e con 10 il dolore più forte provato in vita sua, quanto è il dolore in questo momento?”.
L’obiettivo principale è oggettivare un’esperienza soggettiva e monitorare eventuali variazioni del dolore nel tempo, in particolare in risposta a interventi farmacologici. Ad esempio, si valuta se il dolore si riduce dopo la somministrazione di un antidolorifico e in quanto tempo (es. dopo 1 ora? E di quanto: da 6 a 3?)
Nonostante inizialmente possa risultare difficile per il paziente o per il familiare assegnare un “voto” al dolore, con il tempo questa pratica favorisce una maggiore consapevolezza del proprio stato, portando a risultati sempre più accurati e utili per il trattamento.
Secondo l’Organizzazione Mondiale della Sanità (OMS), non esiste un livello di dolore tollerabile entro la quale non si necessita di un trattamento farmacologico ma dovrebbe essere valutato dal medico che ha in cura il paziente che in base alla situazione clinica del paziente potrebbe invece puntare ad una strategia per raggiungere un target desiderabile (es. che il dolore sia mantenuto il più possibile sotto il 3 sulla scala NRS). Ridurre il dolore al di sotto di questa soglia rappresenta quindi l’obiettivo principale, attraverso la prescrizione e la somministrazione corretta dei farmaci appropriati da parte dei medici e dei caregiver.
Scala VAS (Visual Analogical Scale o scala analogica visuale)
Quando il paziente, per diversi motivi, non riesce a valutare e verbalizzare il proprio livello di dolore, si può tentare di utilizzare la scala VAS. La seguente scala rappresenta visivamente l’intensità del dolore percepito soggettivamente dal paziente. Nella sua versione originale validata, si presenta come una linea lunga 10 cm, con o senza tacche a intervalli di un centimetro.
L’estremità a sinistra della linea corrisponde a 0, indicante l’assenza di dolore, mentre l’altra estremità a destra corrisponde a 10, il peggior dolore immaginabile. Al paziente viene quindi richiesto di puntare con il dito o con una penna il punto della linea che meglio rappresenta il livello di dolore percepito. Una volta segnato il punto sarà necessario contare i centimetri dal punto 0, e segnare il risultato.
Scala Wong-Baker FACES Pain Rating Scale (o scala delle espressioni facciali)
La scala Wong-Baker FACES Pain Rating Scale, nota anche come scala delle espressioni facciali, è particolarmente indicata per la valutazione del dolore nei pazienti pediatrici fino agli 8 anni. Questa scala richiede poche istruzioni e si basa sulla rappresentazione visiva di volti che esprimono diverse intensità di dolore. Al bambino viene preferibilmente chiesto quanto “male” sente, piuttosto che utilizzare il termine “dolore”, che potrebbe risultare meno comprensibile.
La comunicazione con il bambino deve essere accompagnata da un’attenta osservazione e dal contributo del familiare, il quale può valutare l’attendibilità delle risposte del piccolo, evitando sia di sovrastimare che di sottostimare il dolore. È importante notare che, quando si supera la terza faccina, potrebbe essere previsto dal medico intervenire con un trattamento farmacologico.
Assistere a casa – Suggerimenti e indicazioni per prendersi cura di una persona malata
Assistere a casa
Da chi svolge quotidianamente un lavoro a contatto con le persone malate e i loro contesti famigliari, e che affronta con loro tutto quello che può accadere dentro le case durante l’assistenza domiciliare, nasce questo agile e utilissimo manuale. Non è un testo enciclopedico, non vuole avere, per spirito degli autori stessi, la presunzione di risolvere qualsiasi problema si possa presentare nel corso dell’assistenza domiciliare. Un’assistenza domiciliare non può prescindere dalla possibilità di effettuare a domicilio le cure necessarie ed eventuali esami diagnostici. per questo c’è bisogno di creare un équipe ben addestrata di sanitari coordinati fra loro, di assicurare una reperibilità 24 ore su 24, e di avere la certezza di una base di riferimento, fulcro importantissimo, quale la famiglia e i volontari. Proprio loro infatti rappresentano il raccordo essenziale tra il paziente e il professionista. spesso si trovano a confrontarsi con una realtà diversa, piena di incognite. Devono essere edotti sui diversi aspetti della malattia ma è fondamentale che conoscano il confine entro cui muoversi e quando lasciar posto al personale sanitario. Conoscere significa non ignorare e non ignorare significa non aver paura: una flebo che si ferma non deve creare panico nei famigliari o nel volontario, anche perché essendo loro il punto di riferimento per il paziente sono loro i primi a dare sicurezza e questo avviene solo se si conoscono i problemi. Il testo cerca perciò di porre l’attenzione sulle necessità più importanti, sui dubbi più comuni, sulle possibili situazioni “difficili” che a volte divengono vere urgenze, non dimenticando i piccoli interrogativi che spesso sono sembrati a noi stessi banali ma che, al contrario, sono stati motivo di forte ansia non solo per il paziente ma anche per i famigliari e per i volontari alle prime esperienze. Giuseppe Casale, specialista oncologo e gastroenterologo, è fondatore dell’Associazione, Unità Operativa di Cure Palliative ANTEA, di cui è anche Coordinatore Sanitario e Scientifico. Membro di molte Commissioni del Ministero della Sanità in ‘Cure Palliative’, è autore di diverse pubblicazioni, nonché docente in numerosi Master Universitari. Chiara Mastroianni, infermiera esperta in cure palliative, è presidente di Antea Formad (scuola di formazione e ricerca di Antea Associazione), e membro del comitato scientifico dei Master per infermieri e medici in cure palliative dell’ Università degli studi di Roma Tor Vergata.
Chiara Mastroianni, Giuseppe Casale | Maggioli Editore 2011
15.20 €
I farmaci utilizzati per alleviare il dolore a domicilio nel paziente terminale
Per la gestione del dolore, specialmente nei pazienti terminali e neoplastici, il medico prescrittore o lo specialista palliativista avrà prescritto una serie di farmaci analgesici da somministrare secondo orari definiti e/o al bisogno.
Generalmente si inizia con una cascata terapeutica che inizia con farmaci antidolorifici non stupefacenti come il paracetamolo o in alcuni casi gli antinfiammatori non steroidei (FANS), accompagnandoli con gastroprotettori, ansiolitici e antidepressivi. In seguito, con l’aumentare della sintomatologia sarà necessario implementare la quota di farmaci stupefacenti come gli oppiacei (es. codeina spesso in associazione con il paracetamolo, l’ossicodone o la morfina).
Il familiare dovrà essere pronto a gestire la terapia nelle diverse vie di somministrazione:
- Per via orale: compresse da ingoiare o sub-linguali da far scogliere sotto la lingua, bustine da scogliere in acqua, sciroppi, gocce e fiale.
- Per via transdermica (cerotti)
- Per via sottocutanea
- Per via intramuscolare
- Per via endovenosa (in questo caso sarà l’infermiere a domicilio a innestare il farmaco, il familiare si limiterà a pochi interventi compensativi)
- Tramite pompa elastomerica (un’infusione continua sottocutanea, anche in questo caso innestata dal personale ma gestita dal familiare)
Farmaci per il dolore lieve
I farmaci più comuni per alleviare il dolore nel paziente terminale si concentrano per lo più sull’aspetto fisico e psicologico del dolore. Tra i primi ad essere somministrati abbiamo gli antidolorifici non stupefacenti quale il paracetamolo e i FANS, antinfiammatori non steroidei che vanno sempre assunti a stomaco pieno (può essere associato un gastroprotettore) in quanto possono provocare dolore e bruciore gastrico. A partire dalle prime fasi, quando l’aspetto psicologico impone una copertura farmacologica spesso vengono prescritti ansiolitici e antidepressivi, per cui è necessario evitare il consumo di alcolici durante il trattamento.
Farmaci per il dolore moderato/grave
Solo quando il dolore non è più gestito dai precedenti farmaci e inficia la qualità di vita del paziente, potrebbero essere prescritti farmaci oppiacei come la morfina e alcuni derivati.
La somministrazione di morfina suscita spesso timori nei familiari, che temono possa indurre dipendenza. La somministrazione di morfina è inoltre associata a tabù sociali che provocano nella famiglia un velo di diffidenza verso il farmaco. Sarà quindi compito dell’operatore sanitario dissipare tutti gli eventuali dubbi che possono sorgere: la morfina quando indicata e prescritta dal medico palliativista o dal medico di medicina generale, è un farmaco efficace nella gestione del dolore per cui non si dovrebbe avere timore nella somministrazione, pertanto il familiare che pone dei dubbi dovrebbe parlarne con il medico che lo prescrive o con l’infermiere di cure domiciliare o di cure palliative che lo somministra.
Pertanto questa paura è infondata e controproducente, e i familiari dovrebbero una volta accettata la prescrizione, proseguire senza tentenamenti, poiché la mancata somministrazione regolare può impedire un adeguato controllo del dolore. È essenziale che il paziente rispetti rigorosamente le dosi e gli orari prescritti, anche in assenza di dolore al momento dell’assunzione. In caso vengano applicati cerotti transdermici a base di fentanil o simili, bisogna chiedere al medico se è il caso di coprire con altri analgesici l’eventuale dolore: spesso questi farmaci impiegano fino a 24 ore per iniziare ad agire in quanto il farmaco deve prima essere assorbito dall’epidermide.
In alcuni casi, il medico può utilizzare una pompa di infusione elastomerica: una pompa che infonde in maniera costante il farmaco senza ulteriori interventi a partire dall’innesto e che consente una somministrazione continua per 24/48 ore del farmaco prescritto.
Questi farmaci che saranno prescritti dal medico, nonostante siano classificati come salvavita, non sempre sono facilmente reperibili in farmacia, nonostante l’obbligo del farmacista di averli disponibili. . È fondamentale che il caregiver verifichi costantemente la disponibilità dei farmaci a casa e segnali per tempo la necessità di rifornimento al farmacista (e magari a più farmacisti di fiducia in modo da ridurre al minimo il rischio di rimanere scoperti).
Effetti collaterali dei farmaci e interventi
Il ruolo fondamentale del caregiver e dei familiari, non è solo la puntuale somministrazione dei farmaci, ma è il riconoscimento e la gestione degli effetti collaterali dei farmaci antalgici. I principali effetti collaterali includono:
- Nausea e vomito;
- Stitichezza;
- Sonnolenza, sedazione e disturbi cognitivi;
- Depressione respiratoria (difficoltà a respirare).
Il compito del caregiver sarà quello di segnalare prontamente questi effetti ai professionisti sanitari che hanno in carico il paziente, che potranno prescrivere farmaci specifici per prevenire o alleviare tali effetti, ma alcuni accorgimenti pratici possono risultare molto utili anche a partire dai familiari:
- Idratazione: aumentare l’assunzione di liquidi, in qualsiasi forma gradita dal paziente, per prevenire stipsi e sedazione, evitando anche l’accumulo del farmaco.
- Dieta ricca di fibre: favorisce il transito intestinale, riducendo il rischio di stipsi.
- Valutazione della sonnolenza: se il paziente riposa dopo la somministrazione del farmaco, è importante distinguere tra un sonno rigenerante e una sedazione indotta. Nel primo caso, il paziente apparirà vigile e orientato al risveglio (se chiamato verbalmente o toccato si risveglia); nel secondo, potrebbe presentare sonnolenza persistente, con rallentamento del pensiero e del linguaggio.
L’eventuale depressione respiratoria, sebbene rara, rappresenta un effetto collaterale grave e richiede l’intervento immediato del medico o del servizio di cure palliative o di cure domiciliari che hanno in carico il paziente e pertanto andranno sempre avvisati. Così come è raccomandabile registrare ogni evento avverso e riportarlo puntualmente all’équipe, garantendo così un monitoraggio accurato del paziente.
In questo modo sarà possibile fornire al proprio familiare un’assistenza il più dignitosa possibile, nell’affetto del proprio domicilio, circondato dai propri cari.
Autore: Dario Tobruk (seguimi anche su Linkedin – Facebook – Instagram – Threads)
Consigliati per te
Fonti dell’articolo:
- Casale, Mastroianni. Assistere a casa – Suggerimenti e indicazioni per prendersi cura di una persona malata. Maggioli (2011)
- Downie WW, et al. 1978 Aug;37(4):378-81. doi: 10.1136/ard.37.4.378. PMID: 686873; PMCID: PMC1000250.
- Hjermstad MJ, et al. European Palliative Care Research Collaborative (EPCRC). Studies comparing Numerical Rating Scales, Verbal Rating Scales, and Visual Analogue Scales for assessment of pain intensity in adults: a systematic literature review. J Pain Symptom Manage. 2011 Jun;41(6):1073-93. doi: 10.1016/j.jpainsymman.2010.08.016. PMID: 21621130.
- fondazioneveronesi.it
- Cobbs EL, Lynn J, Manfredi RA. Sollievo dei sintomi per il paziente terminale. MSDManuals.com
- Gruppo di Lavoro Servizio Presidi Ospedalieri – Regione Emilia-Romagna. Indicazioni per la valutazione e il trattamento del dolore oncologico. [link]
- Rocchetti L. La terapia del dolore: non solo farmaci. [fcrinforma.fcr.re.it]



















Scrivi un commento
Accedi per poter inserire un commento