Nursing nel neonato asfittico sottoposto ad ipotermia terapeutica
Dott.ssa Magistrale De Girolamo Maria Vittoria
Infermiera Terapia Intensiva Pediatrica e Trauma Center
IRCCS, Fondazione Policlinico Universitario A. Gemelli, Roma
Docente e Tutor al Master di Nursing in Terapia Intensiva Pediatrica dell’U.C.S.C.
Referente Locale di Aniarti (Associazione nazionale Infermieri di area critica) – Roma
Keywords: asphyxia neonatorum; perinatal asphyxia; infant newborn, intensive care; hypothermia; induced, hypothermia; hypothermia, therapeutic use; nursing assessement methods; nursing
Cosa è l’ipotermia controllata?
Si definisce ipotermia, lo stato termico di un paziente che ha una temperatura centrale uguale o inferiore ai 35°C. Relativamente all’ipotermia controllata, si definiscono quattro diversi livelli (Polderman HK, Herold I, 2009):
- l’ipotermia profonda, con temperatura centrale del paziente inferiore ai 30 °C;
- l’ipotermia moderato-profonda, con temperatura centrale del paziente compresa tra i 30 e i 31,9 °C;
- l’ipotermia moderata, con temperatura centrale del paziente compresa tra i 32 e i 33,9 °C;
- l’ipotermia lieve (o mild hypothermia), con temperatura centrale del paziente compresa tra i 34 e i 35,9°C.
Utilizzo clinico dell’ipotermia a scopo terapeutico
Le prime esperienze cliniche con l’ipotermia a scopo terapeutico, risalgono agli anni ‘40 del secolo scorso, con particolare riferimento al trattamento del trauma cranico. Negli anni ‘50 iniziarono le applicazioni in ambito cardiochirurgico e neurochirurgico con i primi dati clinici nell’arresto cardiaco intorno agli anni ‘60.
Tutte queste esperienze, si fondavano sull’unico effetto neuro-protettivo indotto dall’ipotermia, derivante esclusivamente dalla riduzione del metabolismo tissutale con risultati piuttosto scarsi poiché, i protocolli di trattamento dell’epoca, prevedevano l’utilizzo dell’ipotermia profonda e la tecnologia di allora che non consentiva un ottimale controllo della temperatura del paziente, esponendolo a complicanze anche mortali.
Il punto chiave è che, tutti gli eventi avversi che determinano il danno cellulare sono temperatura-dipendenti (Conti et altri, 2012): peggiorano all’aumentare della temperatura corporea quindi, con la febbre, mentre rallentano la loro progressione fino anche ad arrestarsi alla riduzione della temperatura corporea.
Vantaggi dell’ipotermia terapeutica
Il metabolismo cerebrale diminuisce dal 6% al 10% per ogni riduzione di un grado centigrado della temperatura corporea e la riduzione del metabolismo cellulare indotto dall’ipotermia è solo uno dei meccanismi che sottendono agli effetti protettivi, ed in particolar modo neuro-protettivi dell’ipotermia (Ericinska M, Thoresen M, Silver IA, 2003).
L’ipotermia inoltre agisce anche sul metabolismo glucidico che comporta una diminuita secrezione di insulina e una moderata resistenza all’insulina, eventi che possono portare a iperglicemia eventualmente da correggere con la somministrazione di insulina. Per questi motivi la glicemia deve essere frequentemente controllata in modo da garantire quel monitoraggio glicemico che consente di migliorare l’esito del paziente intensivo sottoposto a trattamento ipotermico.
Un altro ambito nel quale si estrinseca l’azione protettiva dell’ipotermia è quello della risposta infiammatoria. La risposta infiammatoria è un’azione fisiologica e l’ipotermia agisce limitando la finestra temporale della reazione infiammatoria, riducendo e mitigando la produzione dei radicali liberi dell’ossigeno consentendo una maggiore efficacia dei processi fisiologici antiossidanti.
Guida al monitoraggio in Area Critica
Il monitoraggio è probabilmente l’attività che impegna maggiormente l’infermiere qualunque sia l’area intensiva in cui opera.Non può esistere area critica senza monitoraggio intensivo, che non serve tanto per curare quanto per fornire indicazioni necessarie ad agevolare la decisione assistenziale, clinica e diagnostico-terapeutica, perché rilevando continuamente i dati si possono ridurre rischi o complicanze cliniche.Il monitoraggio intensivo, spesso condotto con strumenti sofisticati, è una guida formidabile per infermieri e medici nella cura dei loro malati. La letteratura conferma infatti che gli eventi avversi, persino il peggiore e infausto, l’arresto cardiocircolatorio, non sono improvvisi ma solitamente vengono preannunciati dal peggioramento dei parametri vitali fin dalle 6-8 ore precedenti.Il monitoraggio è quindi l’attività “salvavita” che permette di fare la differenza nel riconoscere precocemente l’evento avverso e migliorare i risultati finali in termini di morbilità e mortalità.Riconosciuto come fondamentale, in questo contesto, il ruolo dell’infermiere, per precisione, accuratezza, abilità nell’uso della strumentazione, conoscenza e interpretazione dei parametri rilevati, questo volume è rivolto al professionista esperto, che mette alla prova nelle sue conoscenze e aggiorna nel suo lavoro quotidiano, fornendo interessanti spunti di riflessione, ma anche al “novizio”, a cui permette di comprendere e di utilizzare al meglio le modalità di monitoraggio. A cura di:Gian Domenico Giusti, Infermiere presso Azienda Ospedaliero Universitaria di Perugia in UTI (Unità di Terapia Intensiva). Dottore Magistrale in Scienze Infermieristiche ed Ostetriche. Master I livello in Infermieristica in anestesia e terapia intensiva. Professore a contratto Università degli Studi di Perugia. Autore di numerose pubblicazioni su riviste italiane ed internazionali. Membro del Comitato Direttivo Aniarti.Maria Benetton, Infermiera presso Azienda ULSS 9 di Treviso. Tutor Corso di laurea in Infermieristica e Professore a contratto Università degli Studi di Padova. Direttore della rivista “SCENARIO. Il nursing nella sopravvivenza”. Autore di numerose pubblicazioni su riviste italiane. Membro del Comitato Direttivo Aniarti.
a cura di Gian Domenico Giusti e Maria Benetton | 2015 Maggioli Editore
15.00 € 14.25 €
Applicazione dell’ipotermia terapeutica
L’encefalopatia ipossico-ischemica consegue ad asfissia perinatale è caratterizzata da disturbo della funzione neurologica nei primi giorni di vita tipica dei neonati a termine. Essa si manifesta con difficoltà a iniziare e mantenere la respirazione, depressione del tono e dei riflessi, ridotto livello di coscienza e spesso convulsioni (S.I.N., 2012).
L’encefalopatia ipossico-ischemica consegue ad una asfissia con progressiva ipossiemia ed ipercapnia con una significativa acidosi. Attualmente, l’ipotermia rappresenta il trattamento di prima scelta esclusivamente nei reparti di Terapia Intensiva Neonatale o Pediatrica (Centri di III livello assistenziale). In particolare è indispensabile la presenza di personale infermieristico altamente specializzato con elevato rapporto infermiere/paziente e guardia Medico-Intensiva 24 ore su 24.
La collaborazione tra l’equipe medico-infermieristica è di fondamentale importanza data la criticità delle prime ore e la giusta coordinazione tra le figure assistenziali (medico ed infermiere) porterà sicuramente ad ottimizzare il proprio operato. Nella pratica clinica, l’ipotermia terapeutica consiste in quattro fasi distinte (Polderman HK, Callaghan J.,2006; Polderman HK, Herold I.,2009):
- Fase di induzione;
- Fase di mantenimento;
- Fase di riscaldamento o “rewarming”;
- Fase di normotermia terapeutica.
Le quattro fasi dell’ipotermia terapeutica
1) La fase di induzione
La fase di induzione, ha come obiettivo quello di raggiungere la temperatura target (< 34°C) a livello centrale nel più breve tempo possibile. Questa fase deve essere iniziata quanto più velocemente possibile.
2) La fase di mantenimento
Una volta raggiunto il target termico con la fase di induzione, la temperatura deve essere strettamente assicurata e mantenuta stabile, con minime fluttuazioni tollerabili (al massimo 0.2 – 0.5 °C), nel corso della fase di mantenimento.
E’ in questa fase che l’ipotermia esprime il massimo del suo effetto terapeutico. Nel caso dell’encefalopatia ipossico-ischemica del neonato sono raccomandate 72 ore di mantenimento dell’ipotermia.
3) La fase di riscaldamento o “rewarming”
Terminata la finestra temporale della fase di mantenimento, inizia la fase di riscaldamento del paziente o “rewarming”. In questa fase, la temperatura centrale del paziente viene riportata a 37°C. Si tratta di una fase estremamente delicata.
Questa fase deve svilupparsi molto lentamente con un gradiente di riscaldamento compreso tra i 0.2 e 0.5 °C all’ora. Infatti, un rewarming troppo rapido può comportare il completo annullamento degli effetti benefici indotti dall’ipotermia e può contribuire al peggioramento dell’esito del paziente. La lentezza del processo di ritemperamento, garantisce che tutti gli effetti protettivi indotti dall’ipotermia non vengano meno.
4) La fase di normotermia terapeutica
Dopo il raggiungimento della normotermia, è estremamente importante che il paziente rimanga sotto stretto controllo termico, evitando i picchi febbrili, nei giorni immediatamente successivi al rewarming. Il trattamento che assicuri il mantenimento dei 37°C deve essere protratto almeno fino a 72 ore dal ripristino di una circolazione spontanea.
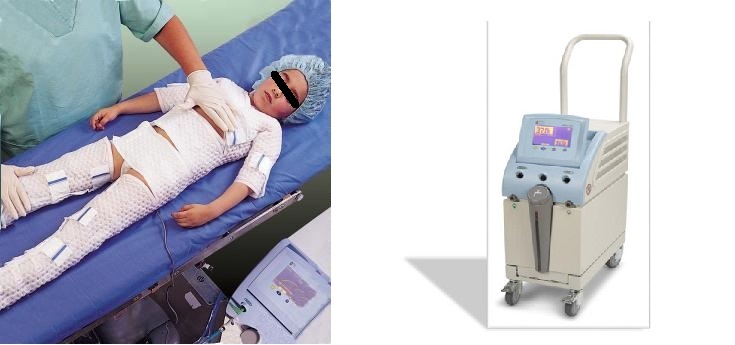
Metodi di raffreddamento
L’unità di controllo Allon® è un sistema rivoluzionario che controlla la temperatura corporea dei pazienti in tutte le fasi di trattamento. Il sistema è costituito da una pompa, un controller per la temperatura e da uno scambiatore di temperatura che forniscono acqua calda o fredda alla ThermoWrap™ indossata dal paziente attraverso degli appositi tubi di collegamento. La temperatura dell’acqua viene impostata dall’operatore in funzione della temperatura effettiva paziente.
Il macchinario è fornito infatti di sensori di temperatura di superficie esterna ed interna che forniscono un feedback continuo all’unità centrale per regolare costantemente la temperatura dell’acqua all’interno del materassino e di conseguenza la temperatura del paziente. L’operatore sceglie l’esatto nucleo di temperatura desiderata e la macchina fa il resto.
ThermoWrap è parte integrante del sistema Allon. Il Wrap è disponibile in varie dimensioni e forme per soddisfare le esigenze di qualsiasi procedura medica. Il Wrap copre interamente il bambino ed è fornito di strisce adesive Hook & Loop che possono essere regolati facilmente senza pregiudicare il suo utilizzo. Il sistema di pompaggio interno dell’acqua, garantiscono un flusso costante per facilitare il trasferimento di energia al paziente.
La temperatura dell’acqua è regolata in base al feedback del macchinario ai sensori di temperatura posizionati sul paziente che vengono collegati al macchinario tramite appositi adattatori (Seder D B,Van de Hloot TE, 2009 ; Lambrechts H, Bali S 2010).
Competenze e assistenza infermieristica durante l’ipotermia terapeutica
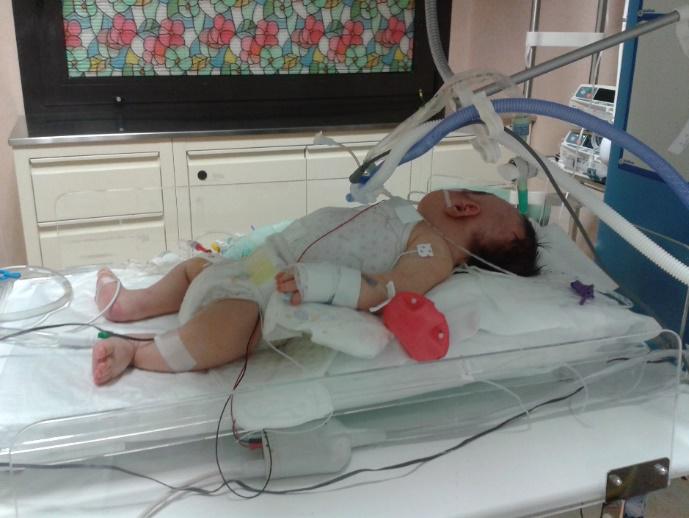
Questo passaggio prevede l’arrivo del neonato in Terapia Intensiva Pediatrica tramite Cicogna da trasporto (Sten): l’equipe medico-infermieristica allertata per tempo, ha avuto tempo sufficiente per organizzare l’accoglienza e in modo particolare il personale infermieristico avrà provveduto alla preparazioni dei materiali e presidi necessari a garantire l’inizio dell’Ipotermia Terapeutica.
Procedura infermieristica per ipotermia terapeutica
L’assistenza medico-infermieristica lavora in sinergia e in coordinamento, ognuno con le proprie competenze e conoscenze, allo scopo di garantire un assistenza finalizzata e di qualità, per cui si procederà al:
- posizionamento catetere ombelicale o altra via venosa centrale. Può essere utile una via arteriosa per il monitoraggio della PA e per l’esecuzione dei prelievi;
- trattamento delle eventuali convulsioni. Esistono protocolli basati su opinioni di esperti che adottano i seguenti farmaci: fenobarbitale o fenitoina (di solito come prima scelta), benzodiazepine (midazolam, lorazepam);
- sarà di competenza infermieristica (Cooper D.J., 2011) minimizzare gli stimoli esterni (luce, rumori, manipolazioni); porre attenzione al controllo posturale e ove possibile, prevedere variazioni posturali, indispensabili a prevenire il rischio di insorgenza delle lesioni da decubito aggravate dal fatto che l’intera superficie cutanea del neonato poggia sul materassino, indispensabile per attuare l’ipotermia. L’infermiere deve essere a conoscenza di tale rischio e della gravità che esso comporta attuando tutte le misure preventive a riguardo.
- sedo-analgesia con morfina o fentanile in infusione continua;
- mantenimento di livelli glicemici > 40 mg/dl (25,26) e di una adeguata PA arteriosa (PA media > 40 mmHg). In caso di ipotensione: dopamina e dobutamina.
- supporto farmacologico cardiovascolare su base clinico-strumentale (valutazione ecocardiografica);
- gestione attenta dei liquidi in quanto, il neonato asfittico è a rischio di insufficienza renale e di sindrome da inappropriata secrezione di adiuretina: in prima giornata di vita iniziare con 30-50 ml/kg/die, poi adattare l’apporto sulla base del bilancio idrico (da effettuarsi ogni 12 ore) e della valutazione cardiocircolatoria. Non ci sono trials clinici a supporto di questo approccio nel neonato asfittico;
- gestione degli elettroliti: nel neonato asfittico è frequente l’iponatremia da diluizione;
nutrizione parenterale. Al termine del trattamento ipotermico iniziare con cautela alimentazione per os; - trattamento con doppio antibiotico (a copertura di possibile sepsi). NB: adattare i dosaggi tenendo conto della possibile disfunzione epatica e renale;
- attenzione al rischio di ipertensione polmonare nel neonato asfittico che può essere favorita dall’ipotermia e a volte reversibile con il riscaldamento;
- l’assistenza ventilatoria va individualizzata. L’ipotermia in sé non rappresenta un’indicazione sufficiente alla ventilazione meccanica;
- adeguata, opportuna e corretta informazione riguardo le manovre medico-assistenziali fornite al neonato, ai genitori, competenza e responsabilità non solo medica ma anche infermieristica.
Guida al monitoraggio in Area Critica
Il monitoraggio è probabilmente l’attività che impegna maggiormente l’infermiere qualunque sia l’area intensiva in cui opera.Non può esistere area critica senza monitoraggio intensivo, che non serve tanto per curare quanto per fornire indicazioni necessarie ad agevolare la decisione assistenziale, clinica e diagnostico-terapeutica, perché rilevando continuamente i dati si possono ridurre rischi o complicanze cliniche.Il monitoraggio intensivo, spesso condotto con strumenti sofisticati, è una guida formidabile per infermieri e medici nella cura dei loro malati. La letteratura conferma infatti che gli eventi avversi, persino il peggiore e infausto, l’arresto cardiocircolatorio, non sono improvvisi ma solitamente vengono preannunciati dal peggioramento dei parametri vitali fin dalle 6-8 ore precedenti.Il monitoraggio è quindi l’attività “salvavita” che permette di fare la differenza nel riconoscere precocemente l’evento avverso e migliorare i risultati finali in termini di morbilità e mortalità.Riconosciuto come fondamentale, in questo contesto, il ruolo dell’infermiere, per precisione, accuratezza, abilità nell’uso della strumentazione, conoscenza e interpretazione dei parametri rilevati, questo volume è rivolto al professionista esperto, che mette alla prova nelle sue conoscenze e aggiorna nel suo lavoro quotidiano, fornendo interessanti spunti di riflessione, ma anche al “novizio”, a cui permette di comprendere e di utilizzare al meglio le modalità di monitoraggio. A cura di:Gian Domenico Giusti, Infermiere presso Azienda Ospedaliero Universitaria di Perugia in UTI (Unità di Terapia Intensiva). Dottore Magistrale in Scienze Infermieristiche ed Ostetriche. Master I livello in Infermieristica in anestesia e terapia intensiva. Professore a contratto Università degli Studi di Perugia. Autore di numerose pubblicazioni su riviste italiane ed internazionali. Membro del Comitato Direttivo Aniarti.Maria Benetton, Infermiera presso Azienda ULSS 9 di Treviso. Tutor Corso di laurea in Infermieristica e Professore a contratto Università degli Studi di Padova. Direttore della rivista “SCENARIO. Il nursing nella sopravvivenza”. Autore di numerose pubblicazioni su riviste italiane. Membro del Comitato Direttivo Aniarti.
a cura di Gian Domenico Giusti e Maria Benetton | 2015 Maggioli Editore
15.00 € 14.25 €
Riassumendo, l’assistenza infermieristica porrà attenzione alle manovre sottoelencate:
- valutazione peso, diuresi oraria (oliguria se diuresi < 1 cc/kg/ora), bilancio liquidi ogni 8-12 ore;
- rilevazione dei parametri vitali: FC, FR, SatO2 e altri come da necessità clinica;
- monitoraggio continuo della temperatura interna, temperatura cutanea;
- monitoraggio PA cruenta o rilevazione pressione arteriosa incruenta ogni ora, ECG ogni 24 ore;
- valutazione della cute e dei decubiti in relazione al tipo di apparecchiatura utilizzata;
- monitoraggio laboratoristico (PCR, emocromo, emocoltura, coagulazione, creatininemia, azotemia, elettroliti, troponina);
- ecografia cerebrale dopo le prime 24 ore, ripetuta ogni 48 ore nella prima settimana e poi su indicazione specifica;
- EEG durante e a termine dell’ipotermia.
Dopo 72 ore di trattamento ipotermico, si riporta la temperatura del neonato gradualmente ai valori normali:
- incrementi di 0.5°C ogni 2 ore;
- durata del riscaldamento: almeno 24 ore; evitare il rapido incremento della temperatura;
- monitorare attentamente i segni vitali e la pressione arteriosa nelle ore successive per il rischio di ipotensione;
- la temperatura interna del neonato va attentamente controllata per evitare un eccessivo riscaldamento.
È possibile insorgenza di convulsioni durante il riscaldamento.
Follow up post-ipotermia terapeutica
- RM encefalo secondo protocolli di reparto e comunque almeno entro il primo mese di vita.
- Follow-up neuro-psicomotorio almeno fino a due anni di vita.
Leggi anche:
Dolore Pediatrico: cosa conoscere per gestire il dolore nel bambino
Bibliografia
- Ancona G, Pomero P, Ferrari F, (2012), Gruppo di studio Neurologia Neonatale -Società italiana di Neonatologia. Raccomandazioni per l’assistenza al neonato con encefalopatia ipossico-ischemica possibile candidato al trattamento ipotermico. Biomedia.
- Badon P. Cesaro S. (2002), Manuale di Nursing Pediatrico. Casa Editrice Ambrosiana.
- Badon P. Zampieron A. (2010), Procedure infermieristiche in Pediatra. Casa Editrice Ambrosiana.
- Conti G. and others (2012), Neuroprotection and hypothermia in infants and children.Current Drug Targets BSP (11) 925-935
- Cooper DJ. (2011), Induced hypothermia for neonatal hypoxic-ischemic encephalopathy:
- Erecinska M,Thoresen M,Silver IA (2003),Effect of hypothermia on energy metabolism in mammalian central nervosus system. J cereb Blood Flow Metab; 23 500-513
- Lambrechts H, Bali S (2010), Therapeutic Hypothermia for infants ≥ 35 wks with moderate or severe Hypoxic Ischaemic Encephalopathy (HIE). Clinical Guideline Northerm Health and Social Care Trust.
- Polderman HK,Callaghan J (2006) , Equipment review: cooling catheters to induce therapeutic hypothermia? Critic care, 10: 234.
- Polderman KH, Herold I. (2009), Therapeutic hypothermia and controlled normothermia in the intensive care unit: practical consideration,side effect and cooling methods. Crit care Med, 37:1101-1120.
- Seder DB, Van der Hloot TE (2009), Methods of coooling: practical aspect of therapeutic temperature management.Crit Care Med Jul; 37 (7 Suppl.): S 211-222.



















Scrivi un commento
Accedi per poter inserire un commento